
Persone in fila per ricevere il vaccino antinfluenzale in New Jersey. Credit: US Center for Disease Control and Prevention via Pixnio.
Lunedì sono stati resi pubblici i primi dati di efficacia del vaccino sviluppato dalla società AstraZeneca in collaborazione con l'Università di Oxford, il terzo ad aver completato il suo studio di fase 3. I primi due sono quelli prodotti da Pfizer con BioNTech e da Moderna, che hanno dichiarato nelle scorse settimane un'efficacia del 95% nell'evitare infezioni sintomatiche da SARS-CoV-2. Pfizer e BioNTech hanno inviato all'FDA la documentazione per l'approvazione in condizioni di emergenza il 20 novembre scorso.
Secondo le informazioni rese pubbliche finora, l'efficacia del vaccino di AstraZeneca e Oxford è del 70% in media, ma tra coloro che hanno ricevuto, sembra per errore, nella prima somministrazione mezza dose e solo nella seconda un'intera dose, l'efficacia sembra salire al 90%. Questi risultati hanno suscitato perplessità tra gli scienziati e gli investitori. Pare infatti che il gruppo in cui è stata misurata un'efficacia del 90% sia molto ristretto rispetto a quello totale, circa 3 000 soggetti, e non contenga persone sopra i 55 anni. Ieri la società farmaceutica ha annunciato che ripeterà lo studio di fase 3 con il dosaggio apparentemente più efficace (mezza dose nella prima somministrazione e un'intera dose nella seconda) su un campione più grande e più rappresentativo, ma che questo non ritarderà il processo di approvazione da parte delle autorità farmaceutiche.
Ma l'incognita del dosaggio migliore per il vaccino di AstraZeneca e Oxford è solo una delle tante a cui ci troviamo difronte in questo momento. Per nessuno di questi tre vaccini sappiamo infatti come varia con l'età il grado di protezione conferita - per il vaccino antinfluenzale si osserva una perdita di efficacia sopra 60 anni. Né sappiamo se ci proteggeranno anche dall'infezione, impedendoci di trasmettere il virus oltre a limitare l'insorgenza della malattia. Non sappiamo neanche quanto durerà l'immunità conferita, così come del resto non sappiamo quanto tempo sono immuni le persone che si sono infettate e sono poi guarite.
Insomma, abbiamo poche certezze. Ma siamo certi del fatto che i vaccini (questi primi tre come gli altri in fasi più iniziali di sperimentazione) sono la nostra migliore chance per sopprimere questa pandemia che da ormai nove mesi ci costringe a rispettare regole rigide di distanziamento e igiene, che sta sfibrando i nostri operatori sanitari, e che a oggi ha causato la morte di quasi 1 425 000 persone, più di 52 mila solo in Italia. È importante quindi non sprecare questa chance.
Sappiamo che all'inizio la disponibilità delle dosi di vaccino sarà limitata. In Italia, ad esempio, se il vaccino di Pfizer e BioNTech venisse approvato, a gennaio arriverebbero 3,5 milioni di dosi, sufficienti a vaccinare 1,7 milioni di persone (ciascuna con una prima iniezione e poi un richiamo a distanza di alcune settimane). Quindi la domanda è: chi vaccineremo per primo? Per rispondere, diversi gruppi di ricercatori nel mondo si sono imbarcati in un'impresa ardua: simulare lo sviluppo delle campagne vaccinali durante l'evolversi dell'epidemia da COVID-19 e capire qual è la strategia più efficace per ridurre il numero di decessi o di nuove infezioni. In ciò che segue ragioneremo sulla minimizzazione del numero di decessi.
Nelle campagne vaccinali ci sono due strategie che concorrono a minimizzare il numero di decessi, una diretta che prevede di vaccinare prima i gruppi con il più alto tasso di mortalità dovuto alla malattia, e l'altra indiretta in cui invece si immunizzano prima le fasce della popolazione maggiormente responsabili per la trasmissione dell'infezione. Uno studio, pubblicato nel 2009 sulla rivista Science, ha mostrato, ad esempio, che durante una pandemia influenzale in cui si ha accesso a una quantità sufficientemente elevata di dosi di vaccino, vaccinare prima i bambini tra i 5 e i 19 anni e gli adulti tra i 30 e i 39 anni è la strategia più efficace per minimizzare il numero di morti. Se si è a corto di vaccini è meglio dare priorità agli anziani.
Nel caso del COVID-19 sappiamo che il tasso di mortalità per le persone con più di 60 anni è notevolmente più alto rispetto alle persone più giovani, e che il gruppo maggiormente responsabile per la trasmissione è quello dei giovani adulti, sia perché hanno un maggior numero di contatti sociali sia perché sviluppano raramente forme gravi della malattia.
Quasi tutti gli studi sulle strategie di somministrazione dei vaccini anti-COVID concordano che è ottimale dare priorità alle fasce più anziane della popolazione, vaccinando poi le persone più giovani man mano che aumenteranno le dosi disponibili. Questo risultato è sostanzialmente indipendente dall'efficacia del vaccino e dal tipo di immunità che questo conferisce (solo alla malattia o anche all'infezione e dunque alla contagiosità, come accennavamo all'inizio).
La strategia di vaccinare i più anziani per primi sembra essere la migliore in popolazioni con profili demografici molto diversi fra loro. Uno studio, pubblicato su medRΧiv all'inizio di settembre da un gruppo di ricercatori della University of Colorado Boulder e della Harvard T. Chan School of Public Health, ad esempio, ha mostrato che vaccinare prima gli anziani è ottimale in Belgio, negli Stati Uniti, in India, in Spagna, nello Zimbabwe e in Brasile. Per ottenere questo risultato gli studiosi hanno simulato l'evoluzione del contagio servendosi di un modello matematico chiamato SEIR. Si tratta di un sistema di equazioni che descrive la dinamica congiunta di quattro popolazioni: quella dei suscettibili (S), quella degli esposti (E, coloro che sono infetti ma non ancora contagiosi), quella degli infetti (I) e quella dei guariti (R). Ciascuna di queste popolazioni è stratificata per età e ha una diversa probabilità di infettarsi, di sviluppare la malattia e di morire. Come sappiamo, ognuno di questi parametri è affetto da grande incertezza per quel che riguarda COVID-19, anche se col tempo stiamo acquisendo un numero di dati sempre maggiore e migliorando le nostre conoscenze. Ad esempio per quel che riguarda il tasso di mortalità tra gli infetti, un lavoro recentemente pubblicato su Nature, ha fatto dei passi avanti mettendo insieme i dati di sieroprevalenza e quelli sui decessi, piuttosto che affidarsi alle stime sul numero dei contagi avvenuti durante la prima ondata che, come sappiamo, è stato fortemente sottostimato. La variazione con l'età della suscettibilità, ovvero la propensione a infettarsi se si entra in contatto col virus, è stata analizzata, tra gli altri, da quest'altro studio pubblicato a giugno su Nature Medicine, che ha stimato che la suscettibilità delle persone sotto i 20 anni è circa la metà di quella sopra i 20 anni.
Oltre a rappresentare le caratteristiche di ciascuna fascia di età rispetto alla malattia, c'è bisogno di simulare anche i suoi comportamenti sociali, visto che per modellizzare la dinamica del contagio è cruciale sapere con quante e quali persone ciascun individuo entrerà in contatto. Tanta complessità è frequentemente sintetizzata in questo tipo di modelli da una matrice, risultato di un poderoso studio del 2008 pubblicato su PLOS Medicine e di un suo aggiornamento del 2017 che tiene conto delle variazioni dei comportamenti sociali e delle caratteristiche demografiche da paese a paese.
A questa struttura si aggiunge l'effetto del vaccino che può essere più o meno efficace, può variare la sua azione a seconda dell'età e può proteggere dalla malattia o dall'infezione. E infine la presenza o meno di misure di distanziamento sociale e di igiene che sono ancora imposte in diversi paesi del mondo per tenere sotto controllo il contagio.
Nello studio della University of Colorado Boulder, si considera il caso in cui la vaccinazione avviene prima che il virus cominci a circolare nella popolazione assumendo che non siano applicate misure di distanziamento sociale e dunque l'indice di riproduzione del virus, Rt, sia costantemente pari al suo valore nudo R0=2,6. In questo scenario ipotetico i ricercatori trovano che dare priorità alle persone sopra i 60 anni è sempre la strategia vincente se si intende ridurre al massimo i decessi, tranne nel caso di un vaccino capace di bloccare sia la malattia che l'infezione ma con un'efficacia notevolmente più bassa sopra gli 80 anni e con un numero di dosi disponibili sufficienti a coprire il 25% della popolazione.
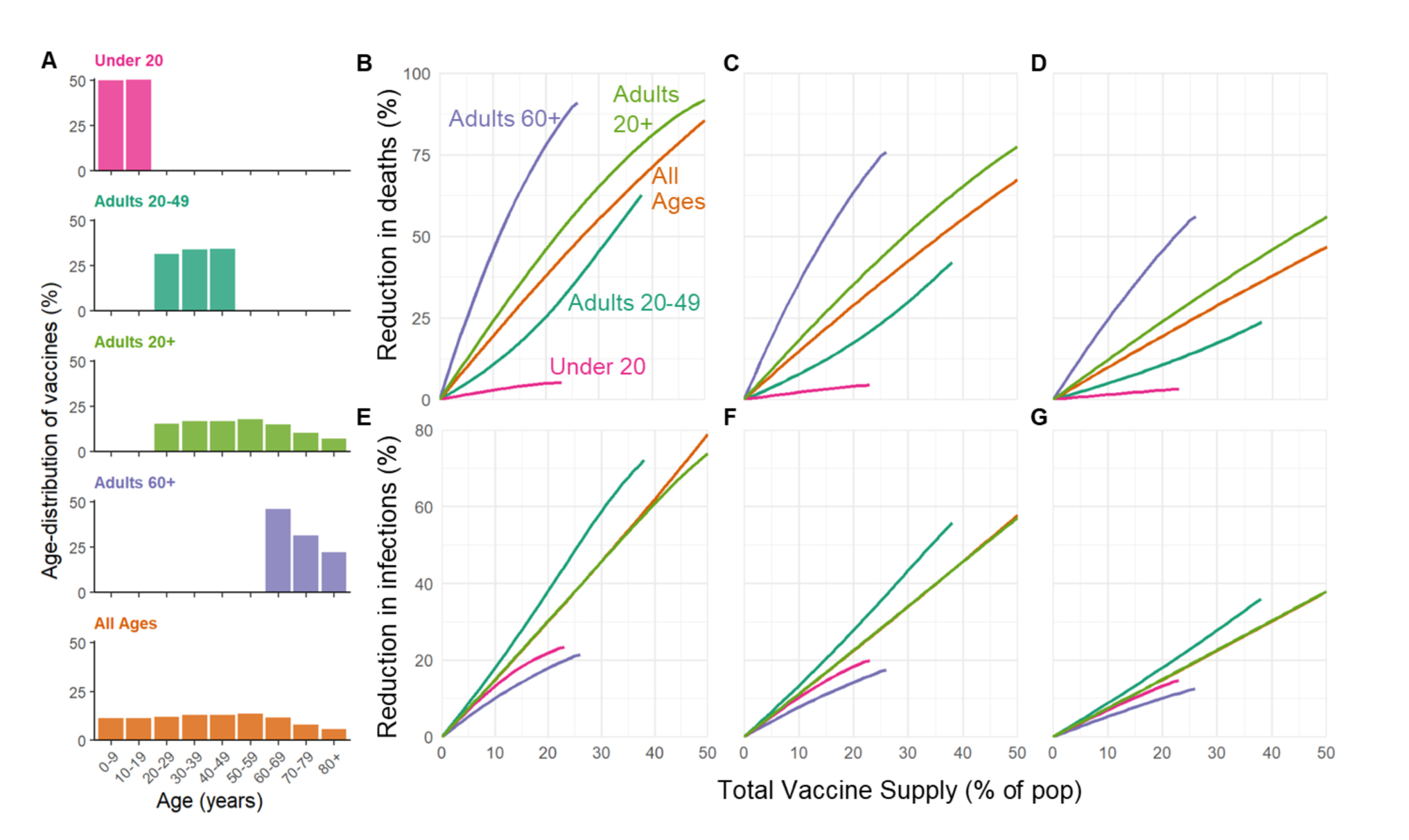
Sinistra: le diverse strategie testate dai ricercatori della University of Colorado, Boulder. A destra: il numero di morti evitate dando priorità a ciascuna delle cinque strategie con un vaccino efficace al 100% (B), al 75% (C) e al 50% (D). Fonte: Bubar et al., medRΧiv.
Un risultato leggermente diverso è quello che ottengono i ricercatori del Fred Hutchinson Cancer Research Center di Seattle, che limitano la loro analisi alla popolazione dello stato di Washington. Nello scenario ipotetico in cui all'inizio della campagna vaccinale il 20% della popolazione è già stato infettato e non sono attive misure di distanziamento sociale, trovano che nel caso di un vaccino con efficacia superiore al 60% e se il numero di dosi disponibili è sufficiente a coprire il 60% della popolazione, allora è preferibile cominciare a vaccinare prima le persone tra 0 e 50 anni e poi passare ai più anziani. C'è un altro risultato interessante del loro lavoro che vale la pena sottolineare. In una situazione in cui nessuna misura di distanziamento sociale viene osservata, è necessario vaccinare il 70% della popolazione con un vaccino efficace al 60% per spegnere l'epidemia. Per un vaccino efficace al 70% "basta" vaccinare il 50% della popolazione.
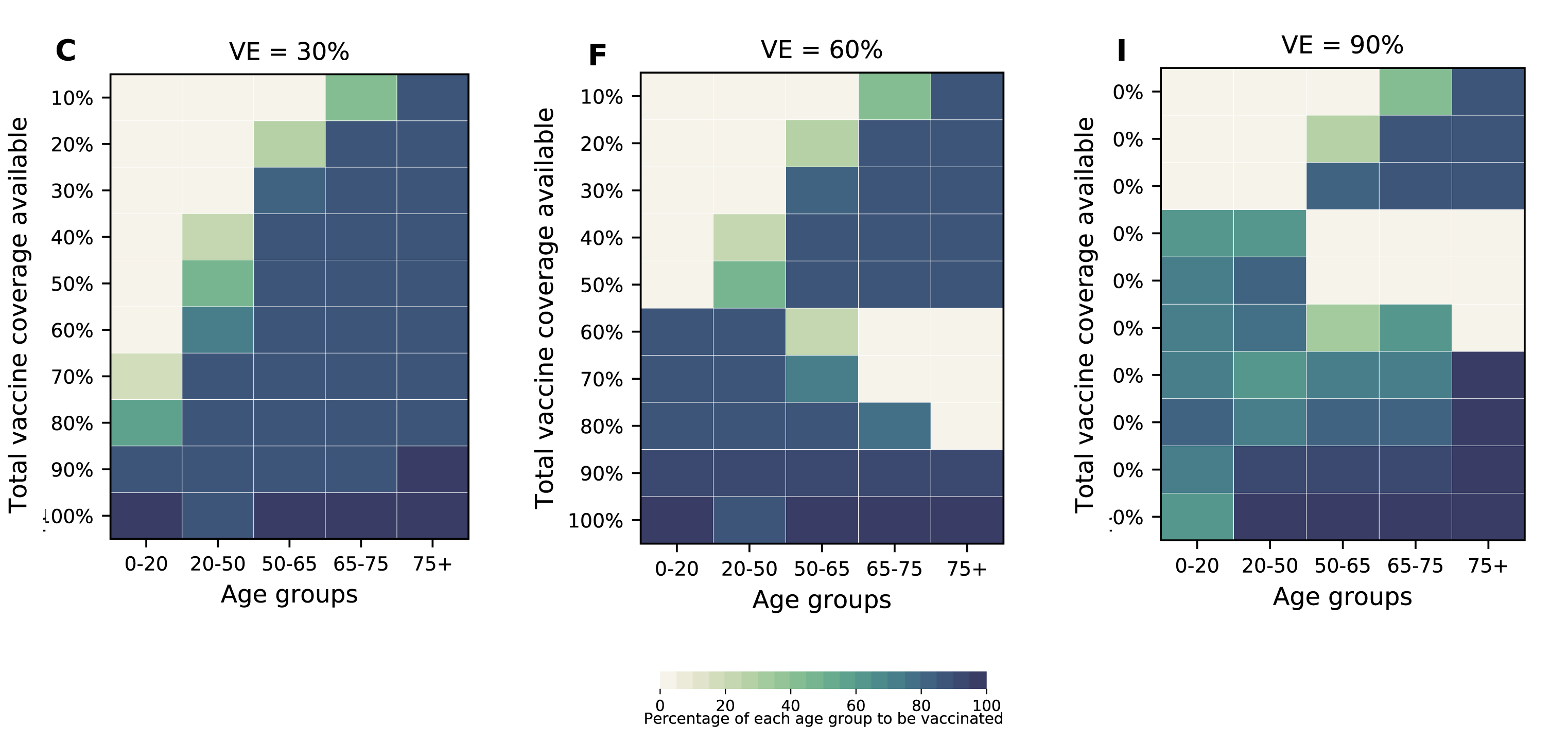
Strategie ottimali di vaccinazioni per fasce di età al variare dell'efficacia del vaccino e della disponibilità del numero di dosi in rapporto alla popolazione. Nel pannello centrale (F) e in quello a destra (G) si vede che se sono disponibili dosi sufficienti a coprire il 60% della popolazione totale è più efficace vaccinare prima le fasce più giovani. Fonte: Matrajt et al., medRΧiv.
Anche un gruppo di ricercatori dell'università di Warwick ha studiato il problema della strategia ottimale di vaccinazione, concentrandosi sul caso del Regno Unito. Il loro modello, descritto in questo articolo, è forse più realistico di quelli che abbiamo visto finora, perché parte dall'ipotesi che la vaccinazione inizierà con la trasmissione del virus ancora in corso e non assume un livello di sieropositività elevato come nel caso dello studio del Fred Hutchinson Cancer Research Center. L'evoluzione del contagio viene infatti simulata fino alla fine del 2020 per stimare quale sarà la più credibile distribuzione della popolazione tra i quattro gruppi del modello SEIR sulla base dei dati su infezioni e decessi relativi alla prima ondata. A quel punto parte la vaccinazione con l'ipotesi che siano ancora rispettate delle misure di distanziamento sociale, che vengono modellizzate scalando al ribasso il numero di contatti sociali delle diverse fasce di età. I risultati sottolineano l'importanza di continuare a rispettare il distanziamento sociale durante la campagna vaccinale per limitare il numero di decessi. Infatti l'unico tipo di vaccino capace di evitare una terza ondata nel 2021 in assenza di misure di distanziamento sociale dovrebbe essere in grado non solo di evitare l'insorgere della malattia, ma anche di bloccare l'infezione e quindi la capacità di trasmissione con un'efficacia superiore all'80% e dovrebbe essere somministrato al 70% della popolazione. Con vaccini che non proteggono dall'infezione ma solo dalla malattia, un risultato simile si può ottenere solo mantenendo in piedi misure di distanziamento sociale che contengano l'Rt a 1,8 e solo se l'efficacia è superiore al 90% e viene vaccinata una frazione consistente della popolazione. Con livelli di efficacia inferiori, diciamo intorno al 50%, pur vaccinando il 70% della popolazione il numero di morti della terza ondata sarebbe paragonabile a quello della prima ondata (ricordiamo che questi lavori sono tutti precedenti alla seconda ondata che si sta verificando in Europa dal mese di ottobre e dunque non ne tengono conto). Per quanto riguarda le priorità, anche questo lavoro trova che nella maggior parte degli scenari considerati la strategia migliore è quella che vaccina prima gli anziani e le persone con altre patologie pregresse. Solo per vaccini la cui efficacia varia con l'età e scende sotto il 20% per chi ha più di 80 anni è conveniente cominciare dalle persone tra 40 e 60 anni.
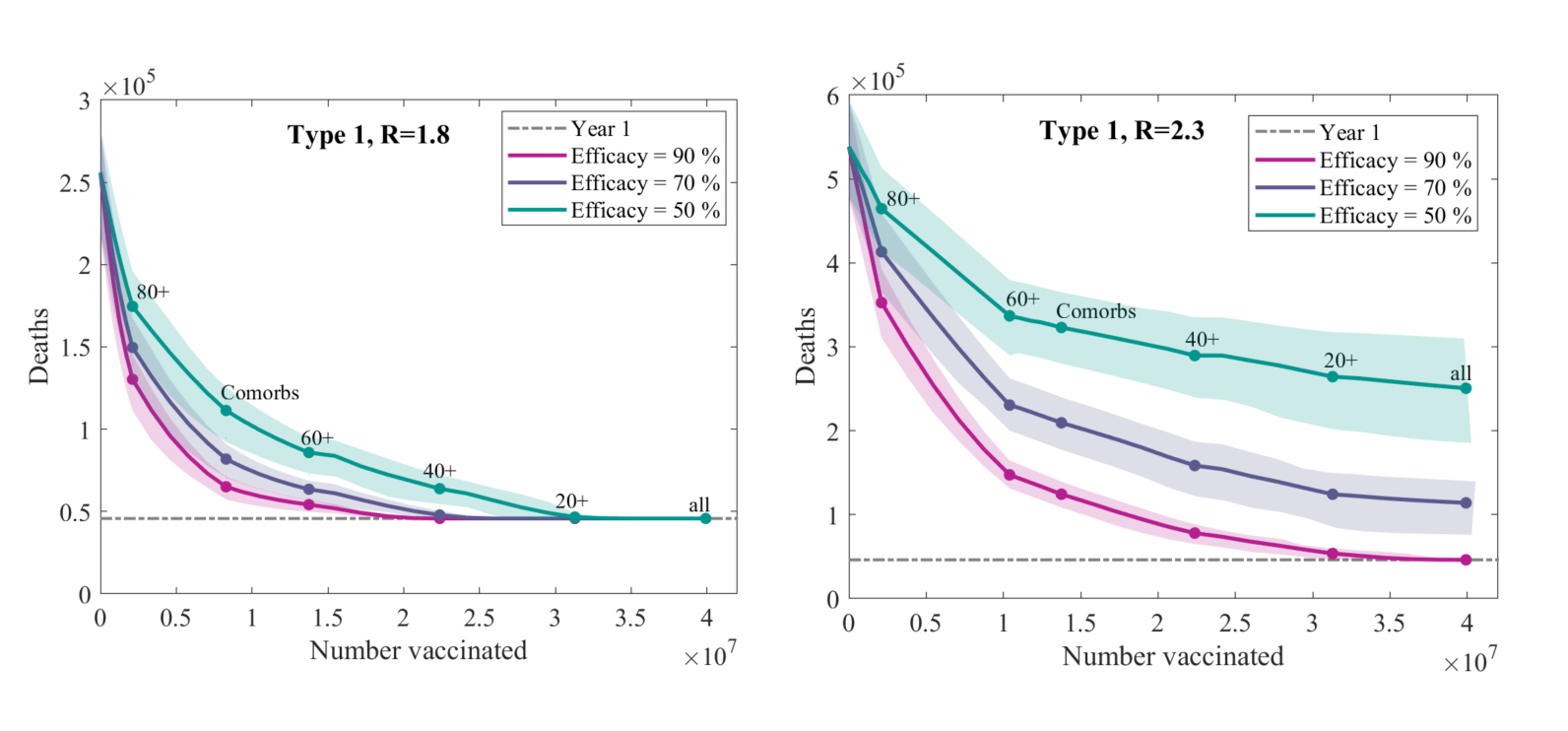
Numero di decessi applicando le strategie ottimali per un vaccino che blocca sia l'infezione che la malattia con diversi livelli di efficacia (ogni linea colorata un livello di efficacia come descritto nella legenda) e con o senza misure di distanziamento sociale in atto (sinistra e destra rispettivamente). La linea orizzontale trattegiata è il numero di morti associato alla prima ondata nel Regno Unito (circa 50 mila). Si vede che in assenza di misure di distanziamento sociale l'epidemia si spegne solo con un vaccino efficace al 90% e somministrato al 70% della popolazione in modo ottimale (prima gli over 80, poi gli over 60, ecc.). Al contrario, mantenendo delle misure di distanziamento sociale tali da contenere R_t a 1,8 un vaccino efficace all'80% è in grado di spegnere l'epidemia quando viene somministrato a poco più della metà della popolazione. Fonte: Moore et al., medRXiv.
L'importanza del distanziamento sociale è evidenziata anche in un altro lavoro, realizzato da un gruppo di ricercatori di University of California, Davis e Georgia State University, e pubblicato su medRΧiv all'inizio di ottobre. In questo caso i ricercatori distinguono, all'interno di ciascuna classe di età, i lavoratori essenziali da quelli non essenziali. Le loro attività gli impediscono infatti di rispettare le regole di distanziamento sociale più rigide imposte, per esempio, durante i lockdown (si tratta, tra gli altri, degli operatori sanitari, di chi lavora nel settore alimentare, degli insegnanti). Il modello prevede che la vaccinazione avvenga nell'arco di sei mesi e che ogni mese venga vaccinato il 10% della popolazione. Per minimizzare il numero di decessi la strategia ottimale prevede di vaccinare prima i lavoratori essenziali tra 40 e 59 anni, poi le persone sopra i 75 anni, successivamente chi ha tra i 60 e i 74 anni e solo alla fine i lavoratori essenziali tra i 20 e i 39 anni. "Questi gruppi", commentano gli autori, "sono un misto tra i gruppi ad alta mortalità e quelli ad alta capacità di trasmissione". Questo approccio permetterebbe di evitare tra le 7 000 e le 37 000 morti in più rispetto al caso in cui il vaccino venisse somministrato al 10% della popolazione ogni mese indipendentemente dall'età e dal tipo di lavoro che svolge.
Gli studi che abbiamo passato in rassegna finora hanno tutti un punto di vista nazionale. Ma cosa succede se si considera il problema della vaccinazione a livello globale? Questa domanda è al centro del Report 33 redatto dall'Imperial College COVID-19 response team. In questo lavoro i ricercatori considerano l'effetto che le vaccinazioni avrebbero in quattro tipi di paesi: ad alto reddito, a reddito medio-alto, a reddito medio-basso e a basso reddito. Ciascuno di questi ha caratteristiche demografiche diverse, strutture sociali diverse e un livello diverso di accesso alle cure sanitarie. Tenendo in considerazione tutti questi fattori e assumendo che il vaccino sia capace di bloccare l'infezione con un'efficacia del 70%, il team dell'Imperial College raggiunge due conclusioni. La prima: anche se le popolazioni dei paesi più ricchi hanno età media più alta e dunque popolazioni a rischio elevato più numerose rispetto ai paesi più poveri, la ridotta disponibilità di cure sanitarie di alto livello nei paesi più poveri fa sì che l'allocazione di vaccini che salva il maggior numero di vite è quella che distribuisce le dosi in proporzione alla grandezza delle popolazioni. La seconda conclusione: in paesi a reddito alto e medio-alto se sono disponibili vaccinazioni per una percentuale tra il 20% e il 40% della popolazione totale, è più efficace vaccinare prima il gruppo dai 5 ai 25 anni e dai 40 ai 60 anni, privilegiando quindi la strategia di protezione indiretta dei gruppi più fragili rappresentati dagli anziani. In paesi a reddito medio-basso e per una disponibilità di dosi tra il 20% e il 40% della popolazione, la strategia ottimale prevede di vaccinare una parte dei giovani fino a 25 anni e una parte degli over 50. Questo probabilmente è dovuto alla struttura delle società dei paesi a reddito medio-basso che prevede un maggior mescolamento tra gruppi di età diverse che si trovano anche a vivere nella stessa casa.
Studiando questi lavori si capisce che sono quattro le variabili importanti per valutare l'efficacia delle vaccinazioni nel limitare i morti. Che tipo di vaccino avremo: sarà efficace solo nel bloccare la malattia o ci proteggerà anche dall'infezione e dunque ci impedirà di trasmettere il virus? Quale sarà il numero di riproduzione dell'epidemia quando saranno somministrati i vaccini? Se osserveremo ancora il distanziamento sociale sarà sufficiente vaccinare meno persone con vaccini anche meno efficaci per spegnere l'epidemia. Questi due punti sono fondamentali e vengono sintetizzati chiaramente da questi grafici tratti dallo studio dell'Imperial College.
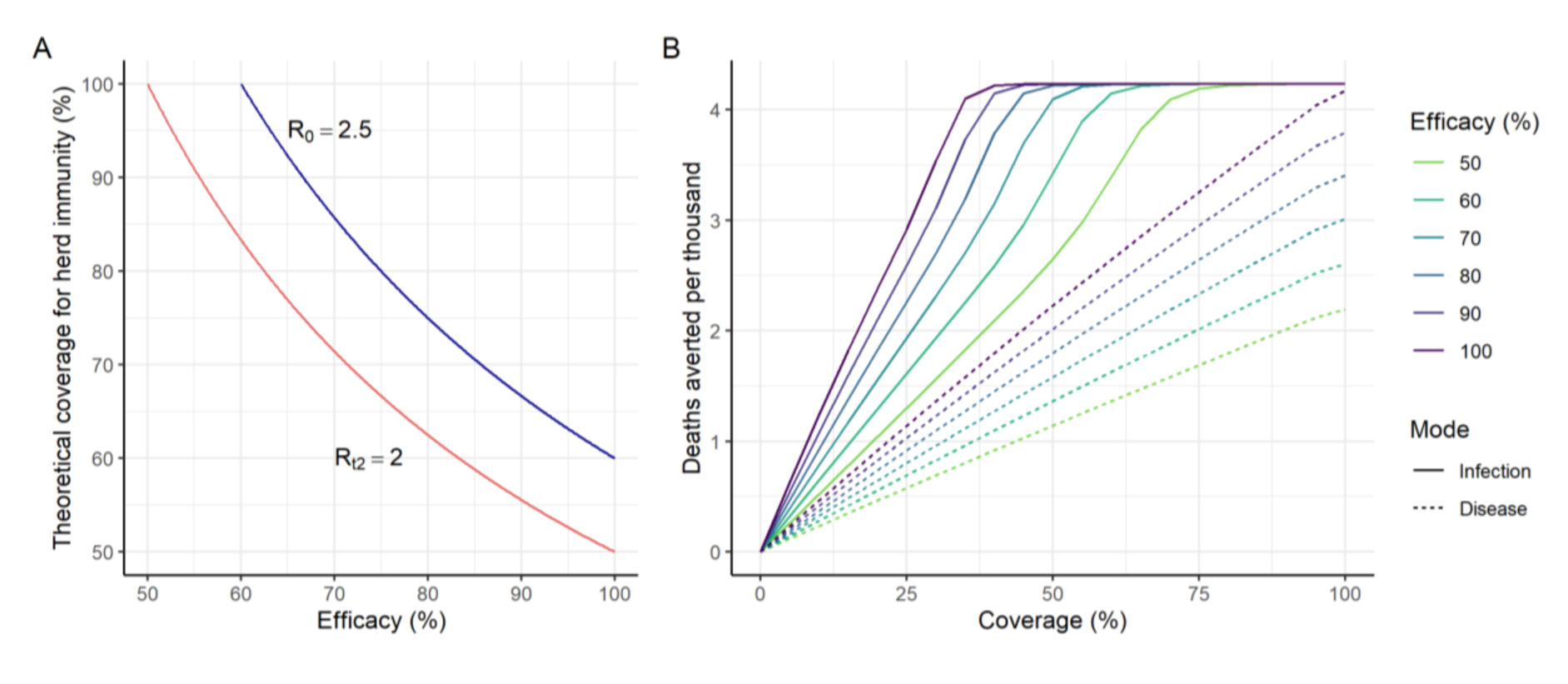
Sinistra: A che livello di copertura vaccinale si raggiunge l'immunità di popolazione per differenti valori di efficacia del vaccino? La curva blu mostra questa dipendenza in assenza di misure di distanziamento sociale, quella rossa con qualche limitata misura di distanziamento ancora valida. Destra: le linee continue mostrano la crescita del numero di morti evitate all'aumentare dell'efficacia di un vaccino che blocca l'infezione oltre che la malattia. Quelle tratteggiate mostrano lo stesso andamento nel caso di un vaccino che blocca solo la malattia. Fonte: Hogan et al., Imperial College.
Gli altri due fattori importanti saranno la variazione di efficacia con l'età e la quantità di dosi disponibili.
Ma i modelli matematici, per quanto si sforzino di raccogliere il maggior numero di tratti di realtà, sono sempre insufficienti quando si considerano problemi come l'equità, la giustizia sociale e più in generale l'etica. Il SAGE Working Group on COVID-19 vaccines dell'Organizzazione Mondiale della Sanità ha pubblicato a metà settembre questo documento in cui traccia il quadro di valori di riferimento per la distribuzione dei vaccini contro COVID-19. L'allocazione dei vaccini deve tenere conto dei principi di equità a livello globale, assicurando che anche i paesi a basso e medio reddito vi abbiano accesso, ma anche a livello nazionale, tenendo in considerazione le comunità che per fattori sociali, medici e geografici subiscono maggiormente i danni della pandemia. Un esempio, in questo senso, è la comunità afro americana degli Stati Uniti che ha subito perdite incredibilmente maggiori rispetto a quella bianca soprattutto a causa di un accesso limitato alle cure mediche. Il gruppo di esperti richiama anche l'importanza del principio di reciprocità che prevede di proteggere maggiormente coloro che per garantire il benessere degli altri sono più esposti al rischio di ammalarsi, come medici, infermieri e lavoratori essenziali. L'ultimo dei valori elencati è la legittimità, ovvero l'importanza di assicurare la massima trasparenza del processo di distribuzione dei vaccini, coinvolgendo tutti i paesi e tutti i maggiori portatori di interesse, oltre che garantire che il pubblico possa valutare l'operato dei decisori. Questo sarà fondamentale per conquistare la fiducia dei cittadini, senza la quale nessuna strategia vaccinale può avere successo.
Per ricevere questo contenuto in anteprima ogni settimana insieme a sei consigli di lettura iscriviti alla newsletter di Scienza in rete curata da Chiara Sabelli(ecco il link per l'iscrizione). Trovi qui il testo completo di questa settimana.
Buona lettura, e buon fine settimana!

